Sağlık Bakanı, TBMM'deki bütçe görüşmeleri sırasında Bakanlığının bütçesi ile ilgili bir sunum yaptı. Her yıl olduğu gibi. Kurgusu hemen hemen önceki yıllardaki değerlendirmelerine benzeyen sunumun önemli bazı başlıklarını paylaşarak başlayalım:
1. Cumhuriyet tarihi boyunca uygulanan sağlık politikalarının altı döneme ayrıldığı sunumda, 2003-2009 dönemi "özel bir dönem" olarak ele alınmış! Bu "özel dönem"in mimarı olarak Sağlık Bakanı, kendi dönemini, yani Sağlıkta Dönüşüm Programı'nın uygulandığı dönemi, "nesnel" olarak değerlendirdiğini göstermek için, "evrensel" bir kriter kullanarak sunumuna başlamış: "Talinn Sözleşmesi". Bu sözleşme doğrultusunda, sağlık sisteminin performansını değerlendirdiğini belirtmiş. Değerlendirmenin özü şu; Sağlık sisteminin fonksiyonları (yönetim, kaynaklar, hizmet sunumu, finansman), ara hedefler (kişisel sağlık hizmetlerinin geliştirilmesi, sağlıklı yaşam tarzları ve çevre), nihai amaçlar (daha iyi sağlık, finansal riskten korunma, memnuniyet).
2. Bakan, kaynakları güçlendirdiklerini örneklemek için, birinci basamaktaki muayene odası sayısını yüzde 155 arttırdıklarını ifade etmiş. 2002'de 6308 olan muayene oda sayısı, 2009'da 16188'e yükseltilmiş. Hasta yatağı sayısı ise (Sağlık Bakanlığı'na bağlı) aynı sürede 107 binden 123 bine çıkarılmış. Nitelikli hasta yatağı oranı ise, yüzde9'dan yüzde 23'e yükseltilmiş. Altyapının yanı sıra, personel kaynağını da arttırdıklarını belirten Bakan, hem iller arasındaki uzman hekim eşitsizliğini azalttıklarını, hem de tam-gün çalışan hekim oranını yükselttiklerini ifade etmiş. Bunda da, en temel kriterin, OECD-WB (OECD-Dünya Bankası) Raporu'nda da belirtildiği gibi, "performansa dayalı ödeme sistemi" olduğunu vurgulamış.
3. Hizmet sunumu başlığında, birinci basamakta yapılan muayene sayısının 1999-2009 arası 3 kat arttırıldığını ifade eden Bakan, aynı süre zarfında hekim sayısının 15969'dan 16608'e çıktığını belirtmiş. Bu artışı, muayene oda sayısı artışı ile ilişkilendirmiş. Bizim hesabımıza göre, hekim başına düşen muayene sayısı 1999'da yılda 4008'ken, 2009'da 12042! Hastanelerde de 1999-2009 arası yapılan muayene sayısının 2.5 kat arttığını öğreniyoruz. Aynı sürede, uzman hekim sayısındaki artış yüzde57 olarak verilmiş. Burada, Bakan hekim başına muayene sayısının günde 70'den 50'ye düştüğünü belirtmiş. Bizim hesabımıza göre, hekim başına düşen muayene sayısı, yılda 5546'dan 8589'a çıkmış. OECD-WB 2008 Raporu'nda hekim başına başvuru, ortalama 3630 olarak belirtilmiş. Bu sayı, OECD'de 2510. Üstelik, 1990-2006 arasında Türkiye'de bu sayı yılda yüzde 6.2 artarken, OECD'de yüzde0.5 gerilemiş! Yine aynı rapor, 2002-2007 arasında ayaktan tedavi başvuru oranının yüzde 91 arttığını yazıyor. Bir başka bilgi: hastane doluluk oranı 2007'de yüzde69'a çıkarılmış ki, OECD rakamı yüzde 75. Ancak, burada başka kritik bir değişiklik var; ortalama yatış süresi 4.6 güne düşürülmüş (OECD'de 6.3 gün). Doğumda ortalama yatış süresindeki düşüş ise daha çarpıcı; 1.7 gün (OECD'de 3.3 gün). Bu arada acil hizmetlerin de (112 kapsamında) 2002-2009 arasında 5 katlık bir artış olduğu da belirtilmiş. (350 bin kişiden 2 milyon kişiye)
4. Bakan, sunumunun finansman bölümünde, kişi başı birim maliyetlerinin reel olarak azaltıldığını ifade etmiş. Birinci basamakta yapılan muayenelerin kişi başı reel maliyeti 2002-2008 arasında hemen hemen aynı kalırken (12 TL), hastanelerdeki kişi başı birim maliyet 80 TL'den 60 TL'ye düşürülmüş. Aynı durum, bazı laboratuar tetkikler için de geçerliymiş. Özellikle yüksek teknolojili tıbbi teknolojide ciddi maliyet düşüşleri söz konusu olmuş. Sağlık Bakanlığı tedavi maliyetleri, özel ve üniversite hastanelerine kıyasla oldukça düşürülmüş (Kişi başı tedavi maliyeti Sağlık Bakanlığı hastanelerinde 54, Sağlık Bakanlığı eğitim hastanelerinde 86 TL'yken, Özel hastanelerde 83, Üniversite hastanelerinde 242 TL olarak hesaplanmış). Bakan, kamu sağlık harcamalarının 2003-2009 arasında yüzde171 oranında arttırıldığını, bu artış oranının genel kamu harcamaları artış oranından çok da farklı olmadığını (yüzde167) vurgulamış. Sağlık finansman düzeyinin OECD ülkeleri içinde "makul" bir düzeyde olduğu da belirtilmiş.
5. Hükümetin en çok övündüğü başlıklardan biri olan yılda kişi başına hekime başvuru sayısının 3'den 6.3'e yükseltildiğini söyleyen Bakan, bu artışın birinci basamakta 1.1'den 2.4'e, hastanede ise 1.9'dan 3.9'a çıktığını belirtmiş. Burada OECD-WB 2008 Raporu'na bakıyoruz. OECD'de kişi başına başvuru oranı 6.5, yani Türkiye OECD ortalamasını yakalamış görünüyor. Üstelik, hızlı bir şekilde yakalamış. 1990-2006 arasında yıllık hekime başvuru oranındaki başvuru oranındaki büyüme yüzde 7,3. Oysa, OECD'de bu artış oranı yüzde1'in altında (yüzde 0.6). Bir diğer övünç başlığı, tüketilen ilaç miktarının arttırılması; 2002'de 699 milyon kutu olan ilaç tüketimi, 2008'de 1477 milyon kutuya yükselmiş! (yüzde 113 artış) Başka bir artış, yüksek tıbbi teknolojide yaşanmış: Bilgisayarlı Tomografi sayısı, 121'den 356'ya, Manyetik Rezonans sayısı 18'den 234'e çıkarılmış.
6. Bakanın belirttiği iki diğer gelişme ise, "hasta hakları birim"lerinin kurulması ile "hekim seçme hakkı"nın getirilmesi. Yaptıklarının "olumluluğu"na kanıt olarak da, Bakan, sağlık hizmetlerinden memnuniyet oranının yüzde39.5'dan (2003), yüzde63.4'e çıkışını göstermiş. Son olarak da, sağlıkta dönüşümün süreceği "müjdesi" ile yakın dönem hedefleri sıralayarak sunumunu tamamlamış.
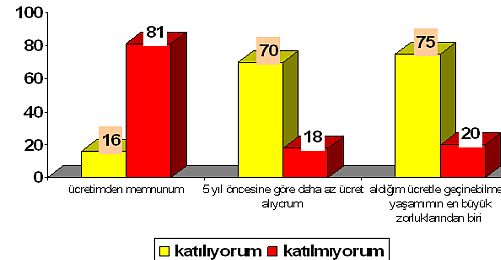
Bir "performans klasiği", bir TTB araştırması
Gerek Sağlık Bakanı'nın sunumunda, gerekse OECD-WB Raporu'nda sağlıkta dönüşüm programının "olumluluğu"nda en temel etkenlerin başında, "performansa dayalı ek ödeme" (PDEÖ) uygulaması olduğunun altı çiziliyor. Bu konuda TTB Etik Kurulu'nun yaptığı "Hekimlerin Değerlendirmesi ile Performansa Dayalı Ödeme" başlıklı çalışması elimizde. 2009 tarihli bu çalışma, Sağlıkta Dönüşüm'ün temelini oluşturan bu uygulamanın bazı sonuçlarını gözler önüne seriyor. Bakalım.
1. Hasta başına düşen muayene süresi azaldı (on hekimden 7'si); tetkik sayısı arttı (on hekimden 6.5'u); özellikle ikinci basamakta lokal anestezi ile yapılan operasyon sayısında artış var (hekimlerin yarısı); yatırılan hasta sayısı arttı (on hekimden 6'sı).
2. Özellikle birinci basamakta komplikasyon ve konsültasyon sayısı arttı (hekimlerin yarısı); endikasyonsuz müdahale sayısı arttı (on hekimden 6.5'u); etik olmayan uygulamalar arttı (on hekimden 7'si); özellikle birinci basamakta uygulama hataları (malpraktis) arttı (her on hekimden 6'sı). Buna karşın, sağlık hizmetlerinin niteliğinde azalma var (on hekimden 6'sı).
3. Eğitim hastanelerinde beceri kazandırma eğitimine ayrılan süre azaldı (her on hekimden 7'si); asistanların teorik eğitimine ayrılan süre azaldı (her on hekimden 7'si); hasta başı eğitim süresi azaldı (her on hekimden 6.5'u); sürekli tıp eğitimine katılma süresi azaldı (her on hekimden 6.5'u); literatür okumaya ayrılan süre azaldı (her on hekimden 6.5'u).
4. Çalışanlar arası rekabet arttı (her on hekimden 8'i); klinikler arası rekabet arttı (her on hekimden 7'si); mesleki geleceği görme azaldı (her on hekimden 7.5'u); çalışma stresi arttı (her on hekimden 7.5'u); izin ve dinlenme süresi azaldı (her on hekimden 7.5'u); motivasyon azaldı (her on hekimden 4.5'u); klinik içi görevlendirmelerde adil dağılım azaldı (her on hekimden 5.5'u).
5. Çalışma arkadaşları/meslektaşlar ile ilişki azaldı (her on hekimden 5.5'u); mesleki dayanışma azaldı (her on hekimden 5.5'u); çalışanlar arası işbirliği azaldı (her on hekimden 6.5'u); özellikle birinci basamakta hekim dışı sağlık personeli ilişki azaldı (hekimlerin yarısı); hekim-hasta ilişkisi ve etkileşimi azaldı (her on hekimden 5.5'u); aile içi dayanışma ve paylaşım ilişkileri azaldı (hekimlerin yarısı).
6. Dürüst çalışma azaldı (her on hekimden 9.5'u); bilimsel araştırma yapmaya ilgi azaldı (her on hekimden 8'i); topluma daha iyi sağlık hizmeti verme olanağı azaldı (her on hekimden 6.5'u); mesleki doyum sağlayarak çalışma azaldı (her on hekimden 9'u).
7. Performans uygulaması sağlığı metalaştırdı (her on hekimden 7'si); hekim dışı sağlık personelinin istihdamı sınırlandı (her on hekimden 4'ü); emeğin karşılığı verilmedi (her on hekimden 4.5'u); tanı ve uygulamalarda tıbbi endikasyonlar genişletildi (her on hekimden 4.5'u); hekimler arasında ücret eşitsizliğine yol açtı (her on hekimden 8'i).
"Öyleyse, neler oluyor?"
Bir sürü rakam, bir sürü saptama. Pekiyi, işin "ana fikri" ne? Neler oluyor? Gerek Sağlık Bakanı'nın ifadeleri, gerekse TTB araştırması sonuçları incelendiğinde bazı belirlemeler netleşiyor. İlk saptama şu, sağlık hizmetlerinde ciddi bir "üretim" artışı var. Ayaktan bakım hizmetleri, yatarak tedavi hizmetleri, laboratuar hizmetleri vb, 2002-2009 arasında önemli bir artış göstermiştir. Aynı zamanda, birim zamanda üretilen hizmette bir artış söz konusudur. Buna "verimlilik" artışı da diyoruz. Bu artışın en temel dinamiği, hekim (sağlık çalışanı da demek yanlış olmaz) başına düşen işyükünün artışıdır. Hekim (sağlık çalışanı) sayısını çok fazla arttırmadan, hekim başına düşen işyükünün artışı ile ciddi bir verimlilik sağlanmıştır.
"Üretim" artışı yaşanırken, "üretim hataları"nda da artış yaşanıyor. Ve üretim "kalitesi"nde bir iyileşme görünmüyor. Bu arada "üretim"in bilgi ile desteklenmesinde gerileme var, üretim-bilim ayrıştırması diyebiliriz. Çalışma temposu artması var, çalışma süresinde ise hekimler açısından dolaylı bir artıştan söz etmek mümkün. İzin ve dinlenme süresi azalması, böyle bir dolaylı artışa yol açıyor. Ama, hekim dışı sağlık çalışanlarda süre artışı daha belirgin. Çalışma temposu artışı var dedik, buna karşın motivasyonda azalma ve iş stresi artması var.
Sürecin en önemli sonuçlarından biri, sağlık çalışanları arası dayanışmanın azalıp, rekabetin artmış olması. Sağlık sektöründe bir işgücü parçalanması yaşanıyor. Hekimlerin gerek birbirleriyle, gerekse diğer çalışanlarla işbirliği geriliyor. Bu, aynı zamanda sosyal yaşam ve aile ilişkileri için de geçerli. Yine, hem hekimler arasında, hem hekimlerle diğer çalışanlar arasında gelir/ücret açısından eşitsizlik derinleşiyor. Bu arada, diğer sağlık çalışanlarından başlayıp, giderek hekimleri de sarmaya başlayan bir güvencesizlik dalgası görülüyor.
Kamu sağlık harcamalarının son 7 yılda bir patlama yapıp, bir sağlık pazarı yaratmanın alt yapısını oluşturduğunu biliyoruz. Bu pazar yaratılırken, birim maliyetlerin düşürülmesi de, özellikle yaygın teknolojik yatırımlarla sağlanmış. Pazarı oluşturmanın bir başka görüntüsü, sağlık hizmetleri "tüketimi"nin arttırılması ve özellikle "tüketici"nin güçlendirilmesi üzerinden, "tüketici"nin hizmeti sunanları denetlemesinin mümkün kılınmasıdır.
Bu tablo, bize ne anlatıyor?
Bir kere, şu saptamayı yapalım. Sağlık hizmetleri, daha önceleri daha çok bir hekimlik hizmeti olarak, muayenehanede icra edilen bir hizmetti. Daha sonra, "hayırsever" özellikleri ön planda olan, toplu hizmet verilen, hekimin yanı sıra hemşire ve diğer sağlık personelinin de devreye girdiği hastaneler (in ilk hali) sahneye çıktı. Şimdi ise, yüksek teknolojili, çok sayıda ve çeşitte çalışanın hizmet sunduğu, karmaşık yapıya sahip "sağlık fabrikaları" var. Çalışılan yer "fabrika" olunca, iş temposu da ona göre ayarlanıyor. Hasta başına ayrılan süreler hesaplanıyor, "verimlilik" bahanesi ile tempo hızlandırılmaya çalışılıyor. Artık, hekimlerin öyle düşünmeye, hastalığı anlamaya ayıracak çok zamanları yok. Şimdi "klinik kılavuzlarımız" var. "Akış şemalarımız" var. Her şeye, bunlara göre karar veriyoruz.
Çünkü, hekimler, çalıştıkları kurumların (devlet veya özel) bürokrasisi tarafından, bu kurallara göre denetlenmeye başlandı. Kılavuzda ne yazıyorsa, o! "Uygun olmayan" işlemler, "verimsiz" bulunan uygulamalar, "gereksiz masraflar" ayıklanıyor. En "hatasız" ve "verimli" üretim -tabii ki en kârlı- sağlanmaya çabalanıyor. Hekimler, böylece performansla tanışmış oldu. Yani, ücretlerini artık kaç hasta baktıklarına, kaç reçete yazdıklarına, kaç operasyon yaptıklarına, kaç sevk yaptıklarına, vb göre almaktalar. Geçtiğimiz yüzyılın başlangıcında fabrikalarda uygulanmaya başlayan bilimsel yönetim, yani Taylorizm, artık sağlık sektörüne de girmeye başladı.
Hekimler (ve sağlık çalışanları) uzun süredir içinde bulundukları ilişkiler yüzünden, idari ve mali özerkliklerini yitirmeye başlamışlardı. Yani, ne kadar para alacaklarına, nerede çalışacaklarına kendileri (ve örgütleri) değil, yönetenler karar veriyor. Ama, asıl tehlike şimdi geliyor; artık mesleklerini nasıl yapacaklarına da kendileri değil, başkaları karar vermeye başlıyor. Bu klinik özerkliğin de yitirilmesidir. Mesleğin en olmazsa olmazı da, hekimlerin ellerinden gitmektedir.
Bürokrasinin ya da şirketin yöneticileri, artık çok kolay hale gelen izleme yöntemleri ile, özellikle de performans üzerinden, hekimlerin (ve sağlık çalışanlarının) yaptığı işlemleri, kolaylıkla izlemekte, "verimli olmayan" işlemleri, "gereksiz" masrafları denetlemektedirler. Hekimlere, hastaya ne yapacağı, nasıl yapacağı, ne kadar süreyle yapacağı "dışarıdan" dikte edilebilmektedir. Hangi hastaya hangi tedavinin, hangi ilacın uygulanacağı, hastanın ait olduğu sosyal güvenlik durumu ile çok ilişkili hale getirildiğinden, yapılan hatalar, sağlık kurumuna, dolayısı ile hekime ödenecek parayı oldukça etkiliyor. Böyle hassas bir durum, haliyle kurum yönetimleriyle "uyumlu" hekimliği dayatıyor. "Hekimlik etiği, meslek adabı" gibi "takıntılar"ı olanların hoş karşılanmadığı bir süreç, yani.
Artık bilgisayar olanakları ile, eskiden sadece hekimlere ait olan tıbbi bilginin hekim olmayan sermaye ve onun temsilcilerinin denetimine geçmesi mümkün olmuştur. Yine, tıp bilgisinin parçalanarak, her bir parçanın farklı bir uzmanın inisiyatifine verilmesi ile insana bütüncül yaklaşımda bulunulması giderek zorlaştı. Anamnezden tedaviye giden sürecin parçalanarak, her birinin kılavuzlar üzerinden standartlara bağlanması, hekimlik işinin ise bu standartların yerine getirilmesine indirgenmesi, planlama-uygulama ilişkisinin kopuşu anlamına gelmekte. Böyle bir ortamda, hekim, tüm süreci başından itibaren izleyen, ona müdahale eden aktör olmaktan çıkmakta. Kendileri dışında belirlenmiş süreçlerin hiç de aktif olmayan teknik uygulayıcıları olmaktalar.
Ülkemizdeki duruma dönersek, sağlık sektöründe yaygın bir taşeronlaştırma yaşanıyor. Hastanelerde çalışan sağlıkçılar, önce klinik ve destek hizmet çalışanları olarak bölünmüştür. Eskiden kadrolu memurların yaptığı işler, bu işi yapanların zamanla tasfiye edilmesi ile, güvencesiz, geçici sözleşme ile çalışan, düşük ücretli taşeron işçilerine teslim edilmiştir. Daha sonra, bu süreç, klinik hizmetlere parça parça sokulmaya başlamıştır. İlk olarak, Denizli'de yapılan ve daha sonra TTB tarafından iptal ettirilen "taşeron hekim ilanını" hatırlayalım. Yasal olarak iptal ettirilse bile, uygulamanın hukuksal alt yapısı mevcuttur. Üstelik çok sayıda kamu sağlık kurumunda uygulanmaktadır. Bir başka örnek, aile hekimliğidir. Bir sağlık ocağının odaları, farklı aile hekimleri için bölündü. Her oda bir aile hekimine ve onun istihdam ettiği aile sağlığı elemanına ait. Gelen hasta da, odadaki herhangi bir alet de, ilgili aile hekimine ait. Sağlık ocağının değil, aile hekiminin hastası, bebeği, cihazı var. Küçük bir birimde bile, işgücü ve fiziksel mekan parçalanması!
Bir sağlık çalışanına, diğerlerinin ve hatta kendi üzerine vazife olmayan işlerin yaptırılmasının yaygınlaşması, hekimlerin "performansım düşmesin" diye izine çıkmaması dolayısı ile çalışma süresinin fiilen uzaması, taşeron uygulamasının hem destek hem klinik hizmetlere yaygınlaşması, vb.
Esnek istihdam var mı? Var, daha çok hekim dışı sağlık çalışanlarda. Ama, 4924 Sayılı Kanun ile hekimlerde başlatılan süreç, aile hekimliği süreci ile yaygınlaşıyor. Kamu Hastane Birlikleri Yasası ile de tüm hekimlere teşmil edileceğe benziyor. Taşeron uygulamaların var olduğu sağlık kurumlarında, her dönem yapılan sözleşmelerle sayısal esnekliği fiilen gözlüyoruz. İlden ile, kurumdan kuruma farklılıkları hergün öğrendikçe, iş sözleşmesindeki esnekliğin ne kadar yaygın olduğunu görüyoruz. Ücret esnekliği, öncelikle Üniversite Hastanelerindeki özel uygulama ile, öğretim üyeleri için başlamıştı. Daha sonra, "performans" uygulaması ile, devlet hastaneleri bu esneklik biçimi ile-biraz da sansasyonel olarak-karşılaşmış oldu. Şimdi ise, gündeme gelen "tam gün" yasası ile, tüm sistem bu esneklik üzerine inşa edilmek isteniyor. Tüm sağlık çalışanlarının ortak haklarının azalması, sosyal güvence esnekliği olarak karşımız çıkarken, zaman esnekliği de gerek hekimler, gerekse diğer sağlık çalışanları için günlük uygulama halinde.
Sağlık Bakanının sunumuna dönelim. Sağlık Bakanı, Cumhuriyet tarihinin en önemli dönemlerinden biri olarak kendi dönemini öne çıkarıp, Sağlıkta Dönüşüm Programının sonuçları ile övünürken asıl anlattığı şey, "yeni sağlık yatırımı yapmadan, yatırım diye muayene odalarını çoğaltıp, hekim ve sağlık çalışanı başına düşen işyükünü arttırmak, bu şekilde sağlık hizmeti üretimini ve verimliliğini arttırmak, sağlık piyasası oluşturmak suretiyle bir sağlık hizmeti tüketim patlaması yaratmak, bu piyasanın gereği olarak birim maliyetleri düşürmek ve bu işleri çok hızlı ve kısa sürede yapmak"tır. Sağlık Bakanı, uyguladığı bu piyasalaştırma politikası ile/piyasalaştırma politikasının gereği olarak, sağlık çalışanlarının bir bölümünü, daha çok da bir kısım hekimi sisteme entegre etmeyi sağlamış, onları sağlıkta dönüşümün taşıyıcıları haline getirmiş ve sağlık çalışanlarının dönüşüme toplu muhalefetini engellemeyi başarmıştır. Şimdi, sağlık çalışanı örgütlerinin önünde, bu problem ciddi bir şekilde durmaktadır. Önce, süreci doğru okumak ve uygun müdahale etmek...(AS/EÜ)
___________________________________________
* Dr. Ata Soyer, Dokuz Eylül Üniversitesi, Halk Sağlığı Ana Bilim Dalı Öğretim Üyesi